ה תסמונת וילברנד-יורגן היא מחלה מולדת עם נטייה מוגברת לדימום. לעתים קרובות היא גם תעשה זאת תסמונת פון וילברנד או קצר vWSנקרא וניתן לחלק אותו לסוגים שונים. כולם שייכים לקבוצת המימיות המורגיות.
מהי תסמונת וילברנד-יורגן?
קבוצת המחלות נקראה על שם הרופא הפיני אריק אדולף פון וילברנד והרופא הגרמני רודולף יורגנס. תכונה נפוצה של כל צורות תסמונת וילברנד-יורגן היא סטייה כמותית או איכותית של מה שמכונה גורם פון וילברנד. לעתים קרובות מכונה גורם פון וילנברנד כגורם הקרישה מכיוון שהוא ממלא תפקיד חשוב בקרישת הדם.
עם זאת, מכיוון שהוא אינו מעורב במישרין במפל הקרישה, הכותרת הזו אינה נכונה מבחינה טכנית. במקום זאת, זה שייך לחלבוני הפאזה החריפה. הסטיות בגורם פון ווילברנד גורמות להפרעות בקרישת הדם ולנטייה מוגברת פתולוגית לדימום. אחד גם מדבר על אחד דיאתזיס hemorrhagic.
סיבות
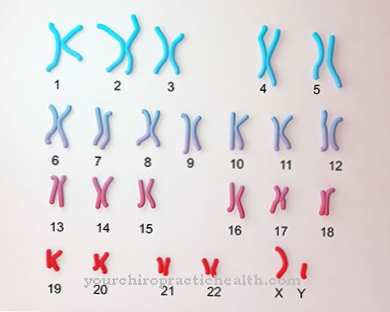
תסמונת וילברנד-יורגנס היא גנטית. ישנן מוטציות שונות בכרומוזום 12 במיקום הגן 12p13.3. ישנן גם טפסים נרכשים, אך אלה נדירים ביותר. הם מופיעים בדרך כלל כמחלה נלווית במומים במסתמי הלב, בהקשר של מחלות אוטואימוניות או במחלות לימפה. תסמונת וילברנד-יורגנס יכולה להתפתח גם כתופעת לוואי של תרופות.
גברים ונשים מושפעים באותה מידה מהמחלה. עם זאת, המאפיינים שונים ממקרה למקרה של מחלה. לסוג 1 של התסמונת יש מחסור כמותי, מה שאומר שנוצר מעט מדי גורם פון וילברנד. בערך 60 עד 80 אחוז מכל מקרי המחלה שייכים לסוג 1.
בערך 20 אחוז מכל החולים סובלים מסוג 2. כאן קיים גורם Willebrand בכמויות מספיקות, אך יש לו פגמים. בסוג 2 ניתן להבחין בין חמש תתי צורות. כל צורות המשנה למעט סוג 2C עוברות בירושה כתכונה דומיננטית אוטוזומלית. הצורה הנדירה ביותר אך החמורה ביותר של תסמונת וילברנד-יורגנס היא מסוג 3. הדם אינו מכיל גורם כלשהו של וילברנד. צורה זו עוברת בירושה כתכונה רצסיבית אוטוסומלית.
תסמינים, מחלות וסימנים
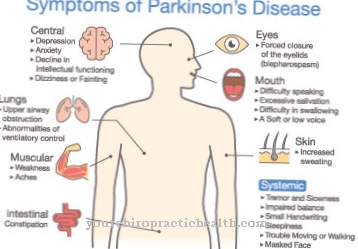
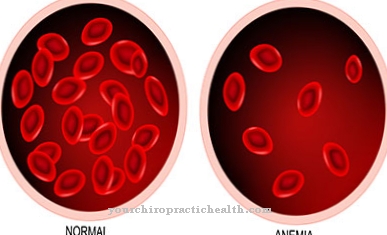
חולים רבים, במיוחד חולי סוג 1, אינם סובלים מתסמינים מועטים ואף אינם יכולים לחיות חיים תקינים. לחלק מהנפגעים נטייה לדמם זמן רב מפציעות או לדימום לאחר הניתוח. בנוסף, המטומות בשטח גדול יכולות להופיע אפילו עם טראומה קלה. תקופת הווסת עשויה להיות ממושכת אצל נשים חולות. אחד מדבר כאן על וסת. אם הווסת מאופיינת גם באובדן דם מוגבר, היא מכונה hypermenorrhea.
הסימנים הראשונים לתסמונת וילברנד-יורגנס הם דימומים תכופים מהאף או מהחניכיים. אצל ילדים דימום מתרחש במהלך החלפת שיניים, שקשה לעצור אותו. בצורות קשות, בעיקר מסוג 3, דימום יכול להופיע בשרירים ובמפרקים. גם דימום באזור מערכת העיכול אפשרי. אצל חולים מסוג 3, אלה מופיעים לרוב בגיל הרך.
אבחון & מהלך מחלה
אם יש חשד לתסמונת, מבוצעות בדיקות קרישת דם סטנדרטיות. ספירת הדם וערך המהיר (INR) הם בדרך כלל תקינים. ניתן לשנות את זמן התרומבופלסטין החלקי (PTT) במקרים חמורים. ה- PTT מספק מידע על הפונקציונליות של מערכת קרישת הדם המהותית. זמן הדימום נקבע גם הוא, אך במקרים רבים, במיוחד בסוג 1, הוא ללא תוצאות. בסוג 2 זה מדי פעם, בסוג 3 הוא למעשה מורחב תמיד.
בכל הסוגים, האנטיגן הקשור בגורם VII, שהוא גורם פון וילברנד, מופחת תמיד. גם פעילות vWF מצטמצמת. לסוג 3 ותת-סוג מסוג 2 יש גם ערך מקדם קרישה מופחת. עם סוג 1 ושאר צורות המשנה מסוג 2, גורם קרישה זה תקין.
על מנת להבדיל בין הסוגים והתכניות השונות, מבוצעים מחקרים כמותיים וכמותיים של גורם Willebrand. שיטות כמו ELISA, אלקטרופורזה או ניתוחי מולטימר משמשות לכך. חשוב להבדיל אותו ממצבי דימומים אחרים מבחינת אבחנה דיפרנציאלית.
סיבוכים
במקרים רבים, הסובלים מתסמונת וילברנד-יורגנס אינם סובלים מתלונות מסוימות ולכן אין סיבוכים נוספים. עם זאת, התסמונת עלולה לגרום לדימום רב בקרב אנשים מסוימים ובכלל, לנטייה מוגברת משמעותית לדימומים. כתוצאה מכך, גם פציעות קלות ופשוטות מאוד עלולות להוביל לדימום רב ובכך אולי לאובדן דם.
גם דימומי אף קבועים יכולים להופיע. במיוחד במקרה של פציעות או לאחר הניתוח, לכן הנפגעים תלויים בנטילת תרופות כדי להקל על דימום זה. אצל נשים, תסמונת וילברנד-יורגנס יכולה להוביל לתקופות וסת כבדות ובעיקר. כתוצאה מכך, נשים רבות סובלות גם מתנודות במצב הרוח ולעיתים קרובות מכאבים עזים.
לסובלים רבים יש גם חניכיים מדממות כתוצאה מהתסמונת וגם דימומים בבטן ובמעיים. הטיפול בתסמונת וילברנד-יורגנס יכול להתקיים בעזרת תרופות. אין סיבוכים מיוחדים. חולים תמיד יצטרכו להסתמך על תרופות במהלך חייהם במקרה של דימום. אם המחלה מאובחנת ומטופלת מוקדם, תוחלת החיים של הנפגעים לא תקטן.
מתי כדאי לך ללכת לרופא?
אם אתה מבחין בדימומים כבדים באופן חריג גם לאחר חתכים קלים או פציעות בגוף, עליך להתייעץ עם רופא. אם האדם הנוגע בדבר סובל מהתפתחות חבורות או שינוי צבע בעור, יש צורך גם לברר את הסיבה. אם לא מטפלים בו, אובדן כמויות גדולות של דם יכול להוביל למצב מסכן חיים. לכן, יש לבקר אצל רופא ברגע שמתרחשות המומים הראשונים. אם הווסת קשורה לאובדן דם עצום אצל נערות או נשים בוגרות מינית, יש לפנות לרופא. אם דימומי אף או דימום בחניכיים מתרחשים לעיתים קרובות, רצוי לדון בתצפיות עם רופא.
זה יכול להיות אות אזהרה מהאורגניזם. אם תופעות כמו סחרחורת, קהות חושים או ירידה בכוח הפנימי מתרחשות כאשר אבדן הדם, המצב מדאיג. במקרים חריפים יש להתייעץ עם רופא בהקדם האפשרי. במקרה של הפרעה בתודעה או אובדן הכרה, יש להתריע על שירות חירום. בנוסף, על ידי הנוכחים לבצע אמצעי עזרה ראשונה. אם בנוסף לאי סדרים הגופניים יש גם הפרעות רגשיות, יש גם צורך בפעולה. במקרה של שינויים במצב הרוח, כאבים, תחושת מחלה כללית או חולשה פנימית, יש לבחון את התופעות מקרוב על ידי רופא.
טיפול וטיפול
טיפול לטווח הארוך בדרך כלל אינו נחוץ, במיוחד לצורות קלות. על המטופלים להימנע מתרופות המכילות חומצה אצטילסליצילית, כמו אספירין, מכיוון שהן יכולות לעכב את תפקוד הטסיות ולהחריף את התסמונת המורגית. מומלץ לבצע דסמופרסין לפני הניתוח או אם יש דימום מהאף מוגבר. Desmopressin ממריץ את שחרורו של גורם פון ווילברנד. אם אין לדסמופרסין השפעה, ניתן להצביע על מתן גורמי קרישה פעילים VII או VII.
במקרה של דימום יש להפסיק את הדימום הזהיר. תחבושת לחץ, למשל, מתאימה לכך. במקרים חמורים, במיוחד בסוג 3, ניתן תכשיר לגורם קרישת דם לפציעות וטראומה. ניתן להחליף את גורם Willebrand בכל יומיים עד חמישה ימים. ילדים ומתבגרים עם תסמונת וילברנד-יורגנס שאושרו צריכים תמיד להיות עם תעודת חירום איתם. זה אמור להכיל את האבחנה המדויקת הכוללת סוג, קבוצת דם ופרטי קשר למקרי חירום.
חולים הסובלים מתסמונת קשה צריכים להימנע מספורט בספורט גבוה וכדור ספורט עם סיכון גבוה לפציעה. אם תסמונת וילברנד-יורגנס מבוססת על מחלה אחרת, אם נרפא המחלה הסיבתית, התסמונת תרפא גם היא.
אתה יכול למצוא את התרופות שלך כאן
➔ תרופות לטיפול בפצעים ופציעותמְנִיעָה
ברוב המקרים תסמונת וילברנד-יורגנס עוברת בתורשה. לפיכך, לא ניתן למנוע את המחלה. על מנת למנוע דימום מסכן חיים, יש תמיד להתייעץ עם רופא לצורך הבהרה רפואית בפעם הראשונה שיש עדויות לדיאתזה המורגית.
טִפּוּל עוֹקֵב
במקרה של תסמונת וילברנד-יורגנס, למי שנפגע בדרך כלל יש רק אפשרויות מוגבלות מאוד לטיפול ישיר במעקב. מכיוון שמדובר במחלה מולדת שלרוב לא ניתן לרפא אותה לחלוטין, עלולים להיפגע באופן מושלם עם רופא להתייעץ עם הסימנים והתסמינים הראשונים של המחלה, ולבצע טיפול בכדי למנוע תלונות אחרות. .
בדיקה וייעוץ גנטי מועילים מאוד גם אם אתם רוצים להביא ילדים לעולם על מנת למנוע העברת התסמונת לצאצאיכם. מרבית האנשים שנפגעים ממחלה זו תלויים בהתערבויות כירורגיות שונות, בעזרתן ניתן להקל בדרך כלל על התסמינים והמומים. בכל מקרה, האדם שנפגע צריך לנוח ולהקל עליו לאחר ההליך.
יש להימנע ממאמץ גופני או פעילויות מלחיצות כדי לא להכביד על הגוף שלא לצורך. רוב האנשים שנפגעים ממחלה זו תלויים בצריכת תרופות שונות שיכולות להקל ולהגביל את התסמינים. האדם הנוגע בדבר צריך תמיד לשים לב לצריכה קבועה וגם למינון שנקבע של התרופה על מנת להקל ולהגביל את התסמינים.
אתה יכול לעשות זאת בעצמך
בחיי היומיום יש להקפיד לשמור על הסיכון לתאונה נמוך ככל האפשר. מכיוון שקרישת הדם מופרעת, יש להקפיד על טיפול מיוחד בפצעים פתוחים. יש לבצע מצבים מסוכנים, פעילויות ספורטיביות ופעילות גופנית בצורה כזו, שאם הדבר אפשרי, לא מתרחשות פציעות.
רצוי גם לנהל רישום עם קבוצת הדם והמחלה המאובחנת. תמיד יש להציב תעודת זהות חירום על הגוף או בתיק, כך שניתן יהיה להגיע אליו בקלות. זה יכול להיות מציל חיים במצבי חירום, שכן ניתן להודיע מייד על אנשים או רופאי חירום על הבעיה במקרה של תאונה וניתן לנקוט באמצעים מתאימים. יתר על כן, תמיד יש לשאת איתך חבישה מספקת של פצעים בכדי שתוכל להגיב מייד לפגיעות אפשריות.
מאחר והמחלה יכולה להיות קשורה בתנודות במצב הרוח או חריגות התנהגותיות אחרות, יש לחפש תמיכה פסיכותרפויטית. ניתן למצוא זאת כמועיל בהתמודדות עם מצבים מלחיצים או בשלבי לחץ רגשי. נלמד כיצד האדם המושפע יכול להגיב כראוי במצבים של עומס רגשי. בנוסף, הוא לומד כיצד הוא יכול במקביל להאיר את סביבתו על פי רגשותיו לגבי ההתפתחויות האפשריות. הוכח שלעתים קרובות סובלים מהסובלים מדאגות חמורות.

.jpg)
.jpg)

.jpg)


.jpg)

.jpg)