ה תסמונת המוליטית - אורמית מאופיין בשינויים קשים ופגיעה בספירת הדם, בכלי הדם ובכליות. EHEC היא הצורה הידועה ביותר של תסמונת האורמולי המוליטית.
מהי תסמונת השתן ההמוליטית?

© לאוניד - stock.adobe.com
ה תסמונת המוליטית - אורמית (נוֹטָרִיקוֹן: חוס) רופאים מגדירים שלושה תסמינים נפוצים ("שלישייה"):
1. ירידה במספר תאי הדם האדומים ופגיעה בנימים (אנמיה המוליטית המוליטית)
2. ירידה במספר טסיות הדם או תרומבוציטים (תרומבוציטופניה; טסיות דם הן תאי דם המסייעים לדם להיווצרות קריש דם מְעוּרָב)
3. אי ספיקת כליות חריפה וכתוצאה מכך הרעלת דם כתוצאה מהצטברות של חומרים שכבר לא ניתן להפריש על ידי הכליה.
אם רק שניים משלושת התסמינים מופיעים, הרופאים מדברים על "HUS לא שלם". על פי הגורמים הבסיסיים, מבדילים בין הווריאציה הזיהומית לבין הזן הלא זיהומי של המחלה.
תסמונת האורמית המוליטית נקראת גם כן תסמונת גאסר נקרא על שם רופא הילדים השוויצרי קונרד גאסר (1912 - 1982), שהיה הראשון שתיאר (1955) את התסמונת ההמוליטית-אורמית.
סיבות
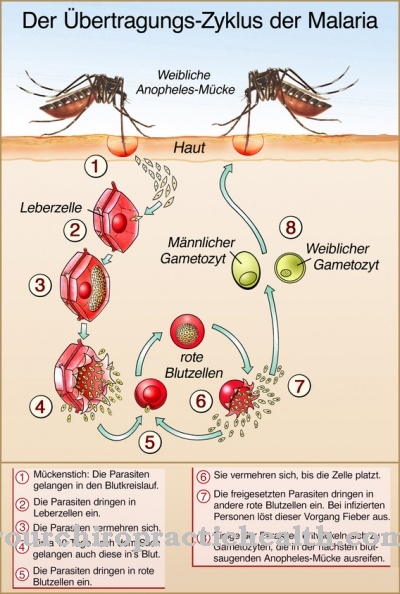
ה תסמונת המוליטית - אורמית מתרחשת בעיקר בצורה זיהומית. לעתים קרובות קולי Escherichia הוא הגורם הסיבתי. אחרת חיידק זה הוא חלק מפלורת המעי הבריאה, אך הוא מופיע גם בגרסאות ממאירות.
הזנים המסוכנים מקובצים תחת השם הידוע EHEC ("Enterohaemorrhagic Escherichia coli"). לעיתים, חיידקים אחרים כמו סלמונלה אחראים גם ל- HUS. וירוסים נחשבים לעיתים נדירות גם כטריגר. זה כולל, למשל, את נגיף varicella zoster, הגורם גם להרפס ולבקרת חוגרת. נגיף ה- HI האיום יכול להיות אחראי גם ל- HUS.
ה- HUS הלא זיהומי מופעל לרוב כתופעת לוואי של תרופות שונות. HUS יכול להופיע גם כסיבוך הקשור להריון ("gestosis"). בנוסף, הפרעות גנטיות של קרישת הדם גורמות לתסמונת ההמוליטית-אורמית.
תסמינים, מחלות וסימנים
מכיוון שתסמונת ההורמונית המוליטית (HUS) היא בדרך כלל סיבוך של גסטרואנטריטיס קשה ועקוב מדם עם חיידקים המהווים את הרעל שיגיטוקסין, התסמינים האמיתיים של התסמונת מופיעים בדרך כלל יחד עם שלשול מדמם, הקאות, בחילה, התכווצויות בטן וחום . עם זאת, ישנם גם מקרים לא טיפוסיים של מחלה זו הנובעים מסיבות אחרות.
בצורות אלה של תסמונת האורמלית המוליטית, הסימפטומים של גסטרואנטריטיס נעדרים. הסימפטומים בפועל של HUS מתבטאים כשתן עקוב מדם, דימומים דייקיים מהעור והקרומים הריריים (petechiae), לב מירוץ (טכיקרדיה), עייפות, חיוורון, חולשה גופנית, לחץ דם גבוה וצהבת. הכבד והטחול מוגדלים.
הדימום נגרם כתוצאה מצריכה מוגזמת של גורמי הקרישה. במקביל, קיימת גם המוליזה מוגברת (פירוט מוגבר של כדוריות הדם האדומות). הבילירובין שמשתחרר בתהליך מביא לצהבת עם הצהבה של העור והעיניים. בסך הכל, זהו מצב מסכן חיים ביותר הדורש טיפול רפואי מיידי.
אחרת, עולה הסיכון לסיבוכים מסוכנים כמו אי ספיקת כליות בלתי הפיכה, מיימת, הצטברות נוזלים בפריקרדיום (אפוזיה קרום הלב), חוסר איזון אלקטרוליטי או התקפים עד לתרדמת. עם טיפול סימפטומטי, עד 80 אחוז מהמחלות נרפאות שוב. עם זאת, במקרים חמורים, השתלת כליה נחוצה להצלת חיי המטופל. נזק לכליות כרוני ויתר לחץ דם בעורקים נשארים לפעמים כנזק משני.
אבחון וקורס
ה תסמונת המוליטית - אורמית רופאים מאבחנים בעיקר על בסיס ערכי מעבדה בדם. אריתרוציטים וטרומבוציטים (כדוריות דם אדומות וטסיות דם) מצטמצמים עם עלייה בו זמנית בכמה מתוצרי פירוק מטבוליזם.
בשתן, לעומת זאת, ניתן לגלות במידה רבה יותר חלבונים ותאי דם. לבסוף ניתן להשתמש בדגימה צואה לזיהוי פתוגנים במעי. רופאים מזהים נזק לכליות בעזרת הדמיה סונוגרפית (אולטרסאונד).
במהלך התסמונת ההמוליטית-אורמית נפגעת תחילה האפיתל של המעי (שכבה עליונה ברירית המעי). זה מוביל לשלשול וכניסת רעלים לזרם הדם. שם מותקפים קירות הכלי ולבסוף הכליות. במהלך ההמשך עלולים להיווצר סיבוכים מסכני חיים. אלה כוללים לחץ דם גבוה ואצירת מים בחלל הבטן ובקרום הלב.
בנוסף, התקפים תוארו כתוצאה של HUS. כמחצית מהמטופלים סובלים מתפקוד לקוי של כליות כרונית לאחר ששרדו את המחלה. כ -3% מכל המקרים של תסמונת האורמית המוליטית הם קטלניים.
סיבוכים
תסמונת זו מביאה בדרך כלל לתסמינים שונים של ספירת דם. אלה יכולים להפחית בצורה קיצונית את איכות חייו של המטופל וגם להקשות על חיי היומיום בצורה משמעותית. ברוב המקרים, רעלים שונים נכנסים לדם ויכולים להוביל להרעלה חריפה. החולים סובלים מכאבים וקוצר נשימה ובמקרה הגרוע ביותר אף יכולים למות.
זה לא נדיר שהסינדרום יוביל ללחץ דם גבוה, מה שעלול להוביל להתקף לב. זה יכול להוביל גם למצבים מסכני חיים ויתרה מכך למותו של המטופל. אם לא מטופלים, תסמונת זו מובילה בדרך כלל להפחתה בתוחלת החיים. החולים סובלים גם מהתכווצויות ובעיות בכליות.
הטיפול בדרך כלל אינו מוביל לסיבוכים או תלונות נוספות. ניתן לטפל בהרעלת דם בעזרת אנטיביוטיקה, אם כי המשך המחלה תלוי בחומרת ההרעלה. לא ניתן להבטיח מהלך חיובי של המחלה. אכילת תזונה ואורח חיים בריא יכולה גם לעזור להאיץ את הריפוי.
מתי כדאי לך ללכת לרופא?
אם הבחינו בתסמינים כמו בחילה והקאות, שלשול או כאבי בטן, יש לפנות לרופא. אם התסמינים נמשכים מספר ימים או אם הם מתעצמים במהירות, מצוין גם ביקור אצל הרופא. אם אתה מבחין בדם בשתן או בצואה שלך, עליך לפנות לרופא או לאורולוג באותו יום. הדבר נכון גם אם מתגלה פתאום בריחת שתן או מתרחשים התכווצויות חמורות אשר אין סיבה ברורה לכך.
אם מתרחשות תלונות או התקפים על שרירים, יש להבהיר זאת רפואית. הדבר נכון גם לגבי עייפות קשה ותשישות, הקשורים אולי לעליית לחץ הדם או הפרעות במערכת הלב וכלי הדם. סחרחורות, חום גבוה או הפרעות שינה מתמשכות מובהרים בצורה הטובה ביותר בבית חולים. ניתן להזמין מטפל במקרה של בעיות התנהגות או מצבי רוח דיכאוניים. מכיוון שהתסמונת ההמוליטית-אורמית יכולה לגרום לסיבוכים קשים עד וכולל התקף לב, יש צורך לפנות לרופא המשפחה או לרופא מומחה בחשד ראשון. יש להציג ילדים לרופא הילדים בהקדם האפשרי.
רופאים ומטפלים באזורכם
טיפול וטיפול
ה תסמונת המוליטית - אורמית בדרך כלל אינה ניתנת לטיפול סיבתי. במקרה של HUS זיהומי חיידקי, אפילו תרופת האנטיביוטיקה היא מסוכנת, מכיוון ששחרורם של רעלים חיידקיים יכול להתגבר.
אם מתרחשת הרעלת דם חיידקית, אין חלופה למתן אנטיביוטיקה. במקרים מסוימים, מועיל להחליף את פלסמת הדם באמצעות עירויים. אם תרופות הן הגורם ל- HUS שאינו זיהומי, יש להפסיק את התרופות.
במעקב טיפול נמרץ מנסים הרופאים להילחם בתוצאות החמורות ביותר של HUS. לחץ הדם הגבוה המתרחש מצריך התערבות רפואית, ויש לפקח גם על איזון האלקטרוליטים (מינרלים).
שטיפת דם (דיאליזה) נחוצה לרוב בכדי להסיר רעלים מטבוליים ורעלנים חיידקיים מהגוף על ידי סינון. במקרים קיצוניים, יש להקל על הצטברות נוזלים בחלל הבטן ובקרום הלב. לעיתים יש צורך בהשתלת כליה לאחר תסמונת אורמלית המוליטית.
מְנִיעָה
ה תסמונת המוליטית - אורמית בצורה זיהומית ניתן למנוע על ידי אמצעים היגייניים. במהלך גל EHEC בשנת 2011 למשל, רשויות הבריאות הצביעו שוב ושוב על הימנעות ממזונות שונים שנחשדו כנשאי נבט.
כאשר הכינו בשר נא או ירקות טריים נשמעה קריאה להגברת ההיגיינה של המטבח. מזון לתינוקות צריך להיות מורכב רק ממרכיבים מבושלים מכיוון שתינוקות נמצאים בסיכון בגלל רגישות המעי המוגברת שלהם.
בנוסף, נדרשה זהירות לאחר שהייה במקומות עמוסים: שטיפה וחיטוי ידיים שימשו גם למניעת התסמונת ההמוליטית-אורמית.
טִפּוּל עוֹקֵב
לאחר הטיפול בתסמונת האורמית המוליטית, יש צורך במעקב רפואי ומעקב. בדרך זו ניתן לזהות ולסלק במהירות סיבוכים מסוכנים. לחולים עצמם יש אפשרויות מוגבלות בלבד, ולכן עליהם להקשיב לעצות רפואיות ולעשות בדיקות סדירות. בדיקה מדוקדקת יכולה לקבוע אם מצב הבריאות השתפר או החמיר.
הרופא מתאים את הטיפול בתרופות המתאימות לחומרת המחלה.יתכן שיהיה צורך להפסיק תרופות אחרות. בהקשר של טיפול באשפוז, מעקב קפדני במיוחד אחר המטופל אפשרי. לעתים קרובות נערכים כאן אמצעי ליווי, למשל דיאליזה או התערבויות כירורגיות מיוחדות. הגוף זקוק למנוחה מספקת במהלך תקופה זו.
בנוסף, על הנפגעים להימנע ממתח פסיכולוגי על מנת להגן על עצמם. היגיינה חשובה במיוחד מכיוון שתסמונת המחלה מופיעה לרוב בצורה זיהומית. מזונות מסוימים יכולים להכיל חיידקים המסוכנים במיוחד לחולים. שיפור ההיגיינה למטבח והימנעות מירקות טריים ובלתי מבושלים מפחיתים את הסיכון. תינוקות בפרט נמצאים בסיכון גדול, לכן ההורים צריכים להיזהר ולהבטיח חיטוי יסודי.
אתה יכול לעשות זאת בעצמך
תסמונת האורמית ההמוליטית בדרך כלל דורשת מעקב רפואי אינטנסיבי, מכיוון שאחרת המחלה גורמת לרוב לסיבוכים מסכני חיים עבור המטופל. האפשרויות לעזרה עצמית מוגבלות בהתאם, מכיוון שההתמקדות היא בהוראות הרופא והחולים אף פעם לא בודקים את בריאותם בעצמם. ברוב המקרים, אלה שנפגעים מקבלים תרופות מיוחדות, אך יש להפסיק את התופעות שלהן בביטויים מסוימים של תסמונת האורמלית ההמוליטית. המשמעות היא שלעתים קרובות המטופלים נמצאים בטיפול באשפוז ומבצעים את הוראות צוות המרפאה.
לעיתים יש צורך באמצעים טיפוליים כמו דיאליזה או התערבויות כירורגיות. אז חשוב שמטופלים הסובלים מתסמונת האורמית המוליטית יאפשרו לגופם לנוח ולהימנע ממתח פסיכולוגי. היגיינה מוקפדת היא גם בעלת חשיבות מהותית. מכיוון שסטנדרטים היגייניים לקויים הם לרוב הגורם להתפרצות תסמונת האורמולי המוליטי.
חולים שמים לב להיגיינה אישית יסודית ובעיקר לניקיון המזון שהם אוכלים. מקור ושיטת הכנת המזון חשובים במיוחד על מנת למנוע זיהום בחיידקים אחרים. במהלך השהות בבית החולים מקבלים בדרך כלל ארוחות מיוחדות העומדות בתקנים היגייניים. לאחר השחרור, חשוב שהמטופלים יבצעו גם אמצעי היגיינה מתאימים בבית.

.jpg)



.jpg)











.jpg)